La presencia de desnutrición en pacientes con leucemia mieloide aguda (LMA) depende del estadio tumoral y de otras características del paciente como su edad, su situación previa y sus hábitos nutricionales. Es una problemática habitual en esta patología, por lo que el soporte es un elemento clave para que su estado nutricional no empeore.

NUTRICIÓN EN EL PACIENTE CON LMA
27 de marzo, 2023
Las causas de la desnutrición pueden agruparse en tres bloques:
1. Relacionadas con el tumor: éste produce alteraciones mecánicas (paso impedido del alimento por la presencia de una masa), náuseas o vómitos que interfieren en la capacidad del paciente para alimentarse. Además, puede producir malabsorción de nutrientes o generar la secreción de sustancias que favorecen la desnutrición.
2. Relacionadas con el paciente: los malos hábitos de alimentación (alto consumo de grasas saturadas, bollería industrial, escaso consumo de frutas y verduras, etc.), el sedentarismo o el tabaquismo son algunas de ellas.
3. Relacionadas con el tratamiento: aquellas situaciones secundarias a la cirugía, la quimioterapia, la radioterapia u otro tratamiento.
En relación con los síntomas de la desnutrición, los más habituales son la anorexia o falta de apetito, la mucositis y el estreñimiento.
Algunas recomendaciones para su manejo:
Falta de apetito
Es habitual que no existan ganas de comer o que se perciba cierto impedimento en el paso de la comida. Para tratar de manejar esta problemática se pueden seguir varias recomendaciones:
- Realizar, al menos, 4-5 comidas al día de pequeño volumen y completas. Más adelante se explica qué se puede hacer para conseguir que una ingesta sea completa.
- Adaptar la textura a las necesidades del paciente: es posible hacer platos jugosos de textura más blanda para que la masticación suponga menos esfuerzo y para que, en el caso de que exista falta de saliva, el líquido del propio de alimento o de la salsa que le acompañe permita masticar y tragar más cómodamente.
- Planificar con antelación el menú y cocinar más cantidad para evitar estar en contacto con olores o el manejo de alimentos de forma reiterada.
- Aprovechar los momentos de mayor apetencia. Por ejemplo, si en la hora de la merienda el apetito es mayor puede realizarse entonces la cena y dejar para el momento de ésta un tentempié más ligero. De esta manera, no se pierden tomas y se aprovecha para realizar la ingesta mayor cuando existe más apetencia.
- Buscar un lugar o un ambiente tranquilos. Además, es importante que los familiares o acompañantes no fuercen al paciente de manera constante, ya que esto aumenta el estrés a la hora de comer. Se pueden utilizar “pactos” de ingestas mínimas para así conseguir un ambiente familiar más positivo.
- Evitar el consumo de alimentos muy ricos en grasa como los fritos, los rebozados o los embutidos, ya que favorecen la plenitud y hacen la digestión mucho más difícil.
MUCOSITIS
Se trata de la aparición de llagas en la boca y parte del tracto digestivo como consecuencia de muchos tratamientos. Es un problema habitual en los pacientes y resulta muy limitante, particularmente por el dolor a la hora de comer. Por ello, es necesario tratarlo y adaptar las pautas de alimentación a esta situación. Algunas sugerencias:
- Realizar varias ingestas al día.
- Masticar de manera correcta y comer despacio.
- Evitar los alimentos muy calientes. Lo recomendable es consumirlos a temperatura ambiente o fríos (no congelados, ya que se pueden producir quemaduras en la boca).
- Incluir alimentos jugosos (con salsas, blandos, de fácil masticación), evitando aquellos más crujientes, ácidos o que puedan lesionar la mucosa (patatas fritas, limón, tomate, etc.)
- Es importante cuidar mucho la higiene bucal para evitar que los restos de comida puedan infectar las heridas de la boca.

ESTREÑIMIENTO
Es un síntoma muy habitual que suele producirse por la toma de ciertos fármacos. En ocasiones requiere del uso de laxantes, los cuales han de ser pautados por el médico. Además de ésta y otras pautas farmacológicas, es posible adoptar ciertas medidas en el ámbito nutricional para tratar de mejorar este síntoma:
- Aumentar el consumo de agua, intentando beber 1,5 litros al día.
- Realizar ejercicio diariamente para movilizar el tránsito intestinal.
- Ingerir cada día 2 raciones de verdura y 3 raciones de fruta.
- Hacer comidas variadas, incluyendo algunos platos más ricos en fibra como las legumbres o la pasta en su versión integral.
Es importante recordar que, si se siguen las dos últimas pautas pero no las primeras, es posible que el estreñimiento se incremente.
recomendaciones generales

Además de las recomendaciones específicas para estos síntomas, es posible seguir otras más generales.
- Realizar varias ingestas al día, tratando, si es posible, de establecer un horario más o menos regular. Esto puede ayudar generar una sensación de apetito que puede haber desaparecido por la enfermedad o su tratamiento.
- Buscar platos de elaboración sencilla y con sabores suaves. Si existe mucha alteración del olfato y el gusto como consecuencia de los tratamientos, es recomendable evitar los sabores preferidos por el paciente, ya que puede favorecer su rechazo.
- Evitar los fritos, los rebozados y en general los alimentos más ricos en grasas, ya que los sabores se alteran de manera habitual y estos platos distorsionan el sabor. Es importante recordar que, en el caso de pérdida de peso, éste no debe de tratar de aumentarse con alimentos ricos en grasa, ya que suelen generar más saciedad y peores digestiones.
- Realizar las ingestas completas será un punto clave para asegurar que el paciente está comiendo de manera adecuada. Organizarlas siguiendo el plato saludable de Harvard© puede ayudar a planificar el menú diario (Imagen 1). Además, si fuera posible, es recomendable contactar con un dietista-nutricionista, una enfermera o un experto en nutrición oncológica que pueda ofrecer un asesoramiento personalizado.
- Es recomendable que, en la medida de lo posible y adaptándose a las necesidades del paciente, en cada ingesta principal se incluyan todos los grupos de alimentos:
- Verduras y frutas: al menos la mitad del plato tiene que estar compuesto por opciones de este grupo. Es importante adaptar éstas a la elección al paciente, no solo en el gusto, sino también en tolerancia, alergias y circunstancias particulares.
- Proteínas: se han de elegir aquellas de mayor valor biológico y más bajas en grasas, tales como carnes blancas, pescados, huevos, legumbres y lácteos. Salvo indicación por parte del facultativo, la inclusión de este tipo de nutriente en la dieta es fundamental para que la masa muscular, que en muchos casos se pierde por la depleción proteica que la enfermedad y los tratamientos producen, se vaya manteniendo o incrementando.
- Hidratos de carbono: es un grupo básico para el estado de salud. El excluirlo facilita la desnutrición y, aunque la recomendación es consumirlo en su versión integral, de manera individual han de elegirse aquellas opciones que mejor tolere el paciente y más se adapten a sus necesidades.
- De forma complementaria a estas recomendaciones ha de seguirse una buena hidratación, adaptada a cada uno, y se ha de realizar ejercicio físico de manera moderada, según la prescripción establecida por el médico.
- En el caso de que no se consiga mantener el peso y haya una pérdida de éste de manera no controlada, se pueden utilizar suplementos calórico-proteicos. Estos son unos productos líquidos, completos en nutrientes, que se usan para complementar la alimentación. Suelen tener unos sabores dulces o neutros, con textura agradable y con excelente aceptación. Su uso está bajo prescripción médica y se han de utilizar siguiendo unas pautas de consumo que faciliten su tolerancia. Aquí algunas:
- Deben elegirse según las necesidades concretas del paciente. Existen productos específicos para pacientes diabéticos, con malabsorción, con más proteínas, con “más energía”, etc. Por ello es necesario consultar antes de consumirlos.- Se pueden tomar fríos, a temperatura ambiente o templados (no pueden llegar a hervir).
- Una vez abiertos, se pueden dejar en la nevera un máximo de 24 horas.
- Se pueden tomar solos, diluidos con agua o con leche o mezclados con otros productos como café, cacao, galletas, frutas, etc.
- Han de tomarse muy despacio para que su tolerancia sea buena.
- Se han de consumir en horarios adaptados al paciente, como media mañana o meriendas, de recena, durante la noche o antes de levantarse.
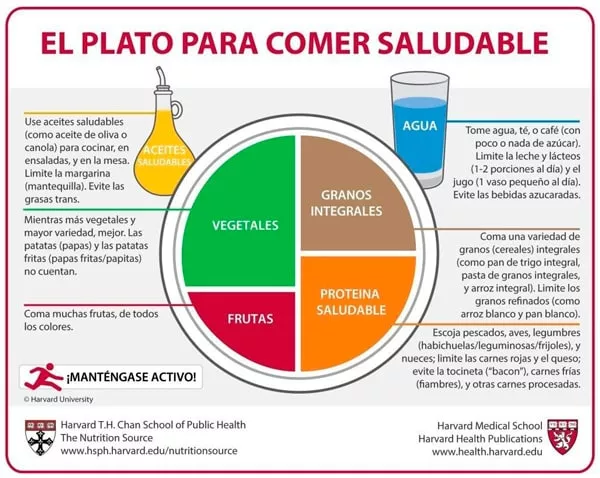
Imagen 1. Plato saludable de Harvard
